以前小時候都記C. alb、C. tropicalis、C. parapsilosis這三隻都屬於不怎麼抗藥的黴菌,使用Fluconazole足以殺之,用到Echinocandin根本在虐菜的~
但最近聽到說,C.parapsilosis對echinocandin有先天性抗藥性,可能治療失敗…恩恩~真的假的~
-----------------------------------------------------------------------------------
先講結論:
1.
與其他candida相比C. parapsilosis的β-1,3-glucan synthase確實與echinocandin的親和性較差,體外試驗敏感性"比較差一點點”,首選是fluconazole,但是體外敏感性差異是100%與93%的差距,臨床上沒有明顯看到療效差異
2.
目前有症狀candiurea經驗性首選較多還是使用fluconazole,如果是Neutropenia、very-low-birth-weight嬰兒,則依照candidemia治療,有尿管建議拔掉。
3.
目前candidemia經驗性首選普遍還是推薦使用echinocandin (看看那些ICU的病人很多都經驗性先上Eraxis),後續等黴菌培養出來,即便是C. parapsilosis,如果症狀控制得宜,繼續使用尚OK,確實也不常抗藥,不用刻意換成fluconazole。但如果症狀沒有改善,則請考慮抗藥性的可能,換成L-AmB、fluconazole、Voriconazole都可能,但管路能拔的盡量拔掉 (CVC或port A…)
4.
在有生物膜(biofilm)時,echinocandin移除菌落效果優於fluconazole (L-AmB也是優於AmBD)
5.
Echinocandin在UTI、CNS感染、眼內感染病灶處濃度不足,可能會失敗
6.
近期臨床藥學會即將推出台灣版的更新指引,IDST invasive fungal infection guideline, 2024,屆時再來看看專家的共識吧
-----------------------------------------------------------------------------------
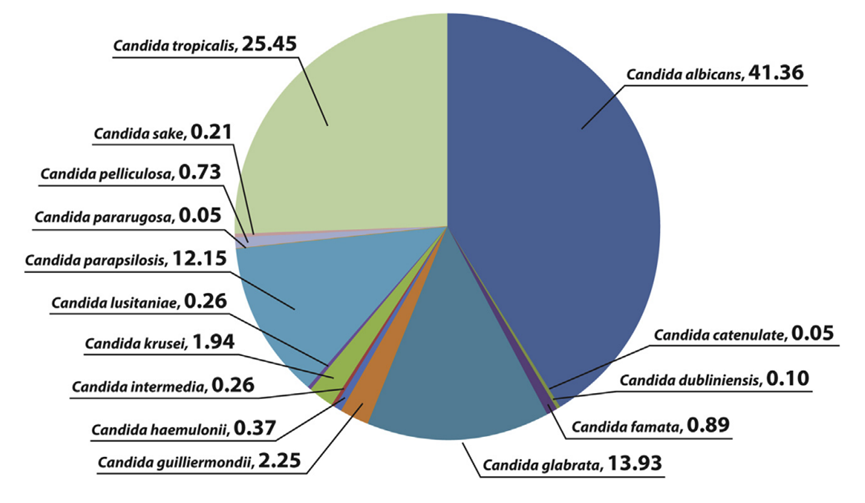
Candida spp感染多半源自免疫差(neutropenia)的病人,從腸胃道或管路(CVC、foley…)感染,尤其是C. parapsilosis(近平滑念珠菌)特別喜歡附著在平滑的CVC上,也會附著在皮膚表面,可能造成甲癬~我寫過一篇在台灣流行的菌株與其抗藥性,歡迎順道看看
2016 IDSA
for Candidiasis確實提到C. parapsilosis對echinocandin的內生性MIC較高,有治療失敗的風險,因此建議用echinocandin治療C. parapsilosis與C.glabrata時,請病檢部建議檢驗藥物敏感性
不過有趣的是:
1.
C.parapsilosis其實用fluconazole就效果不錯,不一定給到echinocandin
2.
說echinocandin沒有效,多半是體外敏感性試驗以及學理上的結果,2014年西班牙觀察性研究發現給echinocandin或是其他藥物效果差不多
-------------------------------------------------------------------------
好的,2016年IDSA是這樣說的,那其他資料怎麼說呢?
Uptodate: Management of candidemia and invasive candidiasis in adults這篇這樣說:
根據這篇2001-2005年ARTEMIS DISK 抗真菌監測計劃的全球評估,可看到這隻黴菌在亞州平均對fluconazole敏感性90.8% (低於voriconazole),也低於歐洲的95.8%。其中中國抗藥性比例12.4%最高(也許他們國家都濫用抗黴菌藥?根據這篇中國2022年的研究,異體幹細胞移植後,長期使用micafungin預防的病人,其腸道cultue的C. parapsilosis有明顯較高的MIC與突破性感染,其實也不意外,先天抗藥性偏高,又長期使用,出現個突變,合情合理吧),所以抗藥性情況確實有不同國家、時間的差異。
至於針對echinocandin,個別in vitro敏感性如下:anidulafungin (93.2%), caspofungin (99.6%), micafungin (100%)。但臨床上還沒有真看到抗藥性的形況,提醒應小心使用echinocandin但不用害怕使用。
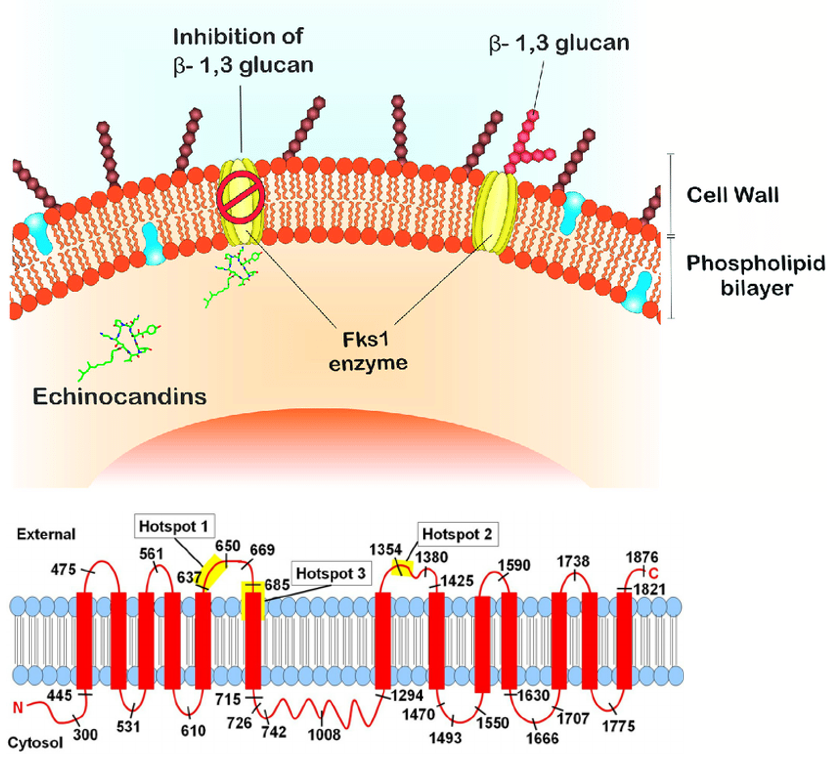
Echinocandin可能抗藥的機轉源自FKS1 or FKS2 genes,他負責轉錄轉譯細胞壁合成蛋白β-1,3-glucan synthase,也就是Echinocandin的target,當該gene上的hot spot 1(HS1)、hot spot 2(HS2)核苷酸突變,便會降低與echinocandin的親和性→抗藥性
在看看這篇2018年彰基與輔大的研究,收錄2011-2014年,共126例C.tropicalis中,三支echinocandin使用2008與2012年CLSI的MIC breakpoint標準來看幾乎都是100%S,頂多micafungin99.2%S。而fluconazole則是0.8%R (2008 CLSI)變成7.9%R (2012 CLSI)但都還是比中國的12.4%R還低~
2016年台灣本土antifungal
guideline是說確定是這隻菌的話,可考慮換成Fluconazole,但弱建議/低證據。但未知菌種之前,在candidemia的經驗性藥物沒有寫死,也許Fluconazole、vori、AmB都是個選擇
我想說的是,candidemia在臨床上治療到底要選fluconazole還是Echinocandin其實尚無高度共識,中國抗藥性與我國不同,如果今天病人是台灣人,普遍C.parapsilosis抗藥性不高,那我個人覺得血液長candida,經驗性抗生素優先選用殺菌性、殺biofilm強的echinocandin是合理的作法,等到culture出來,若症狀有在改善,那就維持;如果惡化或持續flungemia,則fluconazole、voriconazole、L-AmB(必須要爛腎)就可考慮,並且能移除的source就盡早移除,如果可以,就請檢驗室測一下黴菌藥物的敏感性,方便藥物調整。
但抗藥性是會隨時間或是不當使用而改變的,2016年的資料與2024年的資料可能不同,近期臨床藥學會即將推出台灣版的更新指引,IDST invasive fungal infection guideline, 2024,屆時再來看看專家的共識吧!
如果是菌尿症的話,症狀嚴重才會給fluconazole治療,有時候黴菌會從尿路吃上去穿過簍管(fistula)感染腰大肌(Psoas muscle)、脊椎兩側,並可能形成biofilm,此時可考慮選用echinocandin穿透性較佳。
最後這篇感謝小風學長無私分享的他專業的臨床經驗~




沒有留言:
張貼留言