ESBL抗藥性
這是一場細菌與人類的車輪戰…
最早期單純的GNB,如wild type E. coli或Proteus感染,搞不好用cefazolin就能殺得掉。但隨著細菌不斷產生抗藥性酵素,一、二代cefa沒效了,人類研發出三代反制,細菌再產生分解三代的酵素,人類研發出四代甚至是carbapenem反制,細菌又再產生抗藥酵素…而且細菌進化之快,約10幾年就產生足夠多的新酵素,人類研發抗生素的速度,似乎快比不上因為濫用而篩出的抗藥性菌株。
這些由細菌分泌,能分解β-lactam類抗生素(如penicillin、cephalosporin或aztreonam)的酵素,我們統稱β-lactamase,他們攻擊並打開抗生素的環狀結構,使之無效化。而旗下有能力打敗三代cefa (屬於extended-spectrum β-lactam)的,常見有兩類:ESBL(Extended-spectrum
β-lactamases)和Amp C。當然,也有更加強大的次世代分解酵素carbapenemase或甚至是分解FQ的酵素。
ESBL的誕生
最早只能分解第一代cefa的β-lactamase,是1960年代,在希臘一位名叫Temoniera的小女孩身上分離出來的,故將該分解酵素命為TEM-1。存在於許多GNB中,如E. coli, kp, PsA,
H. influenza…所幸只要用含oxyimino side chain的三代cefotaxime, ceftazidime, ceftriaxone或四代cefepime…就可有效殺除,可能是因為結構問題,所以TEM卡不進去作用位,無法將環分解。
 oxyimino side chain
oxyimino side chain神奇寶貝的通訊交換?),我們統稱ESBL。特色是可以分解三代oxyimino cefa(cefotaxime, ceftazidime, ceftriaxone),在菌量濃度高時,可以分解cefepime(inoculum effect);但無法分解clavulanic acid、cephamycin類,以及carbapenem…所以臨床上遇到ESBL,不少人喜歡直接上carbapenem,因為一定有效
嗯…原本該是如此…
弄出ESBL的risk
factor
l 長期住院、長照
l 有插著管路處感染(尿管、洗腎管、CVC、胃腸造口…)
l 最近去過ESBL盛行區(非洲、中國、印度、東南亞,其實南歐的希臘與義大利也挺多的),發生旅行者腹瀉或使用過抗生素
<ESBL與抗藥性-2>
但正如同i phone一代比一代厲害,ESBL也一樣。因為傳播速快、細菌間易傳遞而成為主流ESBL型號的CTX-M,如今也因為大量使用carbapenem而進化出可以分解他的突變蛋白。這導致我們不再能穩穩地使用carbapenem或cephamycin而無後顧之憂。加上2010年CLSI與EUCAST微調了抗生素R或S的依據MIC,以往S的抗生素,現在可能變成I或R,面對ESBL,使用β-lactamase
inh的組合藥,也不一定有效了。
蛤??那這個世界我還能相信什麼?
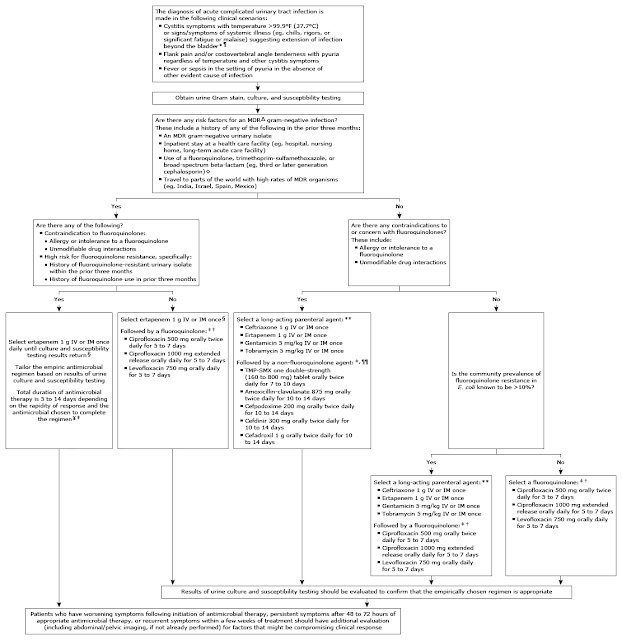
身為一位藥師,我們care的是甚麼樣的感染,用哪種empirical Tx有效。Culture出來的結果該如何解讀,是否可以降階,以減少抗藥性的出現。
所以我們來看這張表:
 [1]
[1]AmpC對cephamycin R, 對傳統β組合藥R,cefepime也許有效,但基本上得用到carbapenem或新型β組合藥
再看ESBL,不變的是一三代cefa沒效,carbapenem有效。
其他如二代的cephamycin、四代cefepime與傳統β-lactamase
inh的組合藥(augmentin, unasyn, Tazocin)則要看感染嚴重度與哪裡感染。
如果真的養出ESBL,可視棘手程度,考慮是否留手,不用到carbapenem…
視為較容易治療的情況:
l 輕到中度感染:菌量較少
l 非嚴重的UTI或BTI:抗生素於腎內可濃縮+尿道的細菌較不會聚集形成inoculum
effect(雖然體外敏感性S,但菌血症、管路感染或插著尿管,體內細菌量增加,防禦力↑,抗生素效果↓變成I或R)
此時cephamycin、cefepime與β-lactamase
inh的組合藥(特別是tazocin)有效,可以一試。
視為較難治療的情況:
l 已知過去有感染ESBL的腸內菌
l Severe sepsis
l Septic shock
l 嚴重UTI
Cephamycin與β-lactamase inh組合藥(even Tazocin)效果較差,不選用。
有些人會用high dose cefepime 2g Q8,可能有效,但嚴重如septic shock就不要保守了,直接上carbapenem吧(甚至還可能視風險增加cover MRSA、PsA的藥),很多篇實驗都說此時選用
非carbapenem組 的死亡率較高。但其中,Ertapenam雖然QD很方便,對上菌血症、severe sepsis時可能失敗(我自己是猜說可能跟他少cover了PsA, AB有些關係),所以多用mepem較保險,面對MIC較高的菌,還可考慮使用prolong IF
3hr。
(但doripenam不建議 prolong IF,因為死亡率>對照組imipenam。uptodate給的理由我不太能接受…因為與imipenam相比,dori用藥天數少3天、沒給LD、可能有用其他ABX干擾結果…且dori用在VAP死率較高…==)
Carbapenem這麼厲害,給他一個人打就行啦
正如鋒哥說的:「足球,不是一個人就可以踢的」,抗生素也一樣
如果什麼都不管,見到ESBL都用carbapenem,長期下來就會導致CRE的基因被篩出來,導致無藥可用。因此carbapenem sparing ABX的選擇是藥師可以介入的地方。其中,Tazocin是個頗具爭議的藥物,爭議來自6篇paper
<Tazoin>
https://www.pharmacytimes.com/view/what-are-the-implications-of-the-merino-trial
l 其中四篇認為Tazocin用於尿道或膽道感染(low
inoculum)變成菌血症的ESBL E. coli, KP,效果類似carbapenem。
l 兩篇認為Tazocin用於IAI或肺炎(high inoculum)的ESBL KP或重症,死亡率>carbapenem
(但這兩篇中的病人使用tazocin full dose 4.5g Q6H的不到一半)
l 一篇國際多中心開放式RCT試驗MERINO trial,研究tazocin 4.5 g Q6H vs
meropenem 1 g Q8H for ESBL E coli, KP。雖然tazocin組的病人有一些劣勢(免疫較差、neutropenic較多),但subgroup分析下來,整體還是認為,Tazocin 只在UTI或BTI為source導致的BSI還是有角色,肺炎、IAI這類的就別冒險了。
(BTW,Uptodate這篇Prolonged
infusions of β-lactam antibiotics,提到Tazocin prolong infusion對MIC較高的菌有幫助。另外,他有分新舊款式,新款的含檸檬酸去緩衝稀釋液的pH變動、含EDTA去螯合包裝、隔膜、橡皮塞裡跑出的鋅,藉此減少微粒沉澱的產生,防止靜脈炎、肺發炎、微血管損傷。新款的才能相容於AMG、LR以及Y site於 vancomycin(<7 mg/ml),但與vanco並用小心腎傷害…蛤?你問說怎麼知道是新款還是舊款?去看仿單啦)
<Zavicefta與Zerbaxa>
除了Tazocin,還有Zavicefta (贊飛得ceftazidime2g /avibactam 0.5g)、Zerbaxa(諾倍適Ceftolozane 1 g/tazobactam 0.5g)可以一試,對GNB效果不錯。詳細可參考NEJS分享的這篇
http://jerryljw.blogspot.com/2019/12/zavicefta-second-generation-beta.html
l Zavicefta中的主力是avibactam這個β lactamase inh可以對抗ESBL與AmpC這些酵素。針對ESBL KP, ESBL E.
coli, MDR PsA感染的cIAI, cUTI(包括pyelonephritis), HAP, VAP都很有效,2.5 g Q8H給,要腎調。但要注意Acinetobacter和Stenotrophomonas沒效喔[3]
l Zerbaxa是TFDA 2017年核准的藥,角色跟Zavicefta相似,尤其針對MDR PsA,給1.5 g Q8H,HAP可以給3 g Q8H效果不輸meropenem要腎調。注意他對KPC與metallo-β-lactamase沒轍,對E coli, KP, proteus mirabilis以外的enterobacteriacae效果不確定
l 兩者對MRSA, VRE效果不佳喔

[4]
<Fosfomycin>
再不然IV fosfomycin也可考慮,因為小分子、組織穿透力強、90%原型腎排出,可用於UTI的ESBL
<Flomoxef>
Flomoxef不具有oxyimino group side chain(三代cefa),不易誘導ESBL產生,且對ESBL 腸內菌也有效。具有抗G+G-厭氧菌的效果,在RTI, IAI, UTI都有角色。只是我自己認為在重症ESBL菌…還是不放心
<tigecycline>
可以抗 厭氧菌、GPC(含VRE、MRSA、listeria)、GNB(serratia, ESBL
KP, ESBL E. coli, Citrobacter, Stenotrophomonas…)。但要小心,老虎不是萬能,因為Vd大,所以組織穿透性好,反之blood
stream infection無效。老虎也怕3P:Proteus spp.、Providencia和PsA這三隻老虎沒轍
colistin也是MDR GNB的選擇,但不是好選擇。因為副作用太多了,腎毒性(蛋白尿、氮血症,可逆性dose dependent)、神經毒性(眩暈、頭暈、吞嚥困難、混亂、昏迷、精神不正常、運動失調)或呼吸抑制。
Colimycin 2 MU (= 66.8 mg colistin = 160 mg colistin methanesulfonate(CMS))/vial
LD: 4 mg/kg; max. 300 mg. 12小時後給MD
Daily MD: (Target: Css = 2 mg/L)
CCr >90:183.7 mg q12h (2.75 vial q12h)
● Proteus spp., Providencia spp., Burkholderia spp.,Serratia marcescens以及GPC都沒有效喔
● 別與nondepolarizing neuromuscular blockers或Amikacin並用,可能增加神經肌肉阻斷,呼吸抑制
<AMG>
amikacin, gentamicin也可以,但也是要做TDM,小心腎毒性
<其他>[4]
很多都是台灣沒有的藥…
Ref:
1.
Ryan G D'Angelo et al. Treatment
options for extended-spectrum β-lactamase (ESBL) and AmpC-producing bacteria. Expert
Opin Pharmacother. 2016;17(7):953-67.
2.
Kantele et al, Clin Inf Dis
2015
3.
https://www-ws.gov.taipei/001/Upload/446/relfile/22072/8142086/4a51cd49-97e7-4a99-a340-5e87859f958a.pdf
4. Society of Infectious Diseases Pharmacists.
SIDP2019, IDWeek2019
https://twitter.com/sidpharm/status/1179085353124130816
5. https://www-ws.gov.taipei/001/Upload/public/Attachment/0112840137.pdf







 [4]
[4]